Phản vệ hiếm xảy ra và tiềm ẩn biến chứng gây tử vong với hàng loạt các triệu chứng lâm sàng. Khả năng nhận biết và điều trị quanh phẫu thuật là điều bắt buộc với tất cả bác sĩ gây mê. Theo Viện đào tạo dị ứng và miễn dich lâm sàng của châu Âu, phản vệ được định nghĩa là phản ứng quá mẫn hệ thống có khả năng đe dọa tính mạng nghiêm trọng. Tỉ lệ mới mắc ước tính của phản vệ quanh phẫu thuật là 1 trên 10.000-20.000 ca gây mê, với tổng tỉ lệ tử vong do phản vệ ít hơn 0,001% (1/100.000).
SINH LÝ BỆNH
Phản vệ có thể do cơ chế miễn dịch (chất trung gian IgE hoặc chất trung gian không IgE), cơ chế không miễn dịch hoặc vô căn. Một lượng nhỏ dị nguyên là đủ để kích thích tế bào miễn dịch và gây ra phản vệ. Chẩn đoán và xử lý lâm sàng phản vệ tương tự nhau chưa kể đến cơ chế chi tiết.
Cơ chế miễn dịch của phản vệ bao gồm sản xuất immunoglobulin. Phản vệ chất trung gian IgE được gây ra bởi mối liên quan chéo của IgE khiến tế bào mast và bạch cầu ưa base mất hạt nhỏ. Do phơi nhiễm với dị nguyên, Tế bào TH2 kích hoạt, kích thích sản xuất kháng thể IgE. IgE gắn với receptor FcεRI trên bề mặt tế bào mast và bạch cầu ưa base khiến những tế bào này bị nhạy cảm. Sự kích ứng ban đầu này sẽ không biểu lộ ra ngoài. Khi tái phơi nhiễm với dị nguyên, receptor gắn với IgE tổng hợp và kích thích tế bào mast và bạch cầu ưa base nhạy cảm để chúng mất hạt. Điều này dẫn đến sự giải phóng chất trung gian chẳng hạn histamine, prostaglandin, proteoglycan và cytokine, dẫn đến biểu hiện lâm sàng của phản vệ. Với phản vệ chất trung gian không IgE, phản ứng quá mẫn bị kích thích qua cơ chế khác bao gồm IgG và con đường bổ sung trung gian phức tạp của miễn dịch.
Cơ chế không miễn dịch của phản vệ không bao gồm immunoglobulin mà do kích thích trực tiếp của tế bào masto, do các tác nhân gây nên VD: thuốc, cảm và luyện tập. Tương tự, tế bào mast mất hạt và chất trung gian được giải phóng chẳng hạn histamine. Thời điểm quanh mổ, điều này có thể liên quan tới các thuốc chẳng hạn opioid, vancomycin và chất chẹn thần kinh cơ (VD atracurium), và thường thoáng qua, có chỉ thể hiện các dấu hiệu ngoài da.
Phản vệ không rõ nguyên nhân chỉ được chẩn đoán khi không có dị nguyên cụ thể nào có thể phát hiện từ tiền sử hoặc test da, và không tăng nồng độ IgE đặc hiệu trong huyết thanh.
YẾU TỐ NGUY CƠ VÀ TÁC NHÂN
Yếu tố nguy cơ của phản vệ bao gồm tiền sử dị ứng, dị ứng thuốc hoặc thực phẩm, đa phẫu thuật, bệnh tế bào mast và phù mạch di truyền. Tác nhân quanh phẫu thuật phổ biến của phản vệ bao gồm chất chẹn thần kinh cơ, kháng sinh (phổ biến nhất là kháng sinh beta-lactam), và latex. Ít phổ biến hơn, phản vệ bị kích thích do chlorhexidin, colloids, thuốc nhuộm xanh (isosulfan, xanh loại V), heparin, protamine, và oxytocin. Chloherxidin có thể thấy ở nhiều sản phẩm, chẳng hạn chất dưỡng và tẩy rửa da, gel bôi trơn, và do đó, người được chẩn đoán dị ứng chlorhexidin nên tránh tất cả các sản phẩm trên. Hiếm khi opioid hoặc thuốc gây ngủ/gây mê (barbiturates, propofol, etomidate) là nguyên nhân phản vệ.
Chất chẹn thần kinh cơ thường liên quan đến phản vệ là rocuronium và suxamethonium. Phản vệ xảy ra do IgE nhạy cảm với nhóm amoni bậc bốn trong chất chẹn thần kinh cơ. Trong một nghiên cứu hồi cứu thực hiện bởi Sadleir và cộng sự trong vòng 10 năm ở Tây Úc, những điều đáng chú ý là trong số 80 bệnh nhân được chẩn đoán phản vệ đe dọa tính mạng với thuốc chẹn thần kinh cơ không khử cực, 56% có phản ứng với rocuronium với tỉ lệ mắc mới 8 ca phản vệ trên 100.000 trường hợp tiêm (95%CI 5.8 – 11/100.000). Phản ứng chéo với chất chẹn thần kinh cơ không khử cực cũng xảy ra nhiều nhất với rocuronium và suxamethonium. Trong nghiên cứu, bệnh nhân phản vệ với rocuronium có tỉ lệ phản ứng chéo 44% với suxamethonium, 40% với vecuronium, 20% với atracurium và 5% cisatrcurium. Tỉ lệ phản ứng chéo ở bệnh nhân phản vệ với suxamethonium là 24% với rocuronium, 12% với vecuronium và 6% với atracurium.
CHẨN ĐOÁN
Phản vệ là một một triệu chứng chẩn đoán lâm sàng. Các xét nghiệm phòng thí nghiệm không giúp ích trong chẩn đoán phản vệ tại thời điểm xảy ra vì chúng cần thời gian tiến hành và có xu hướng sai âm tính và dương tính. Bệnh nhân có thể có một tập hợp các triệu chứng cấp: dấu hiệu da niêm mạc toàn thân, suy hô hấp và bất ổn định tim mạch. Những dấu hiệu này có thể xuất hiện riêng biệt hoặc cùng nhau. Chẩn đoán phản vệ có thể khó khăn vì những dấu hiệu này có thể xuất hiện từ các tác nhân gây mê, phẫu thuật hoặc từ bản thân bệnh nhân thời điểm quanh phẫu thuật. Phản vệ nên được nghi ngờ nếu tụt huyết áp và không đáp ứng) với thuốc co mạch không rõ nguyên nhân, hoặc khó khăn trong thông khí và co thắt phế quản không rõ nguyên nhân. Mức độ nặng của phản vệ có thể được xếp từ tình trạng nhẹ nhất của dấu hiệu da niêm mạch toàn thân đến nặng nhất là trụy tim mạch. Các dấu hiệu ở da có thể không rõ ràng trong tất cả các phản ứng phản vệ và xuất hiện chỉ sau khi tụt huyết áp được chữa và lưu thông dịch dưới da được phục hồi thay vào đó sẽ chậm nhịp tim do phản ứng với Bezold-Jarish trong giảm dung lượng máu nặng.
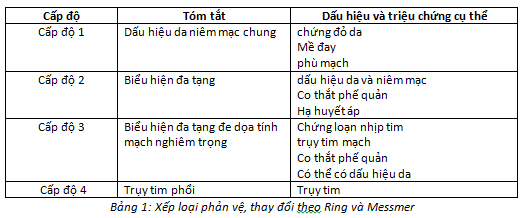
Phản vệ được gợi ý có thể xếp hạng trên lâm sàng, theo Ring và Mesmer như bảng 1:
Chẩn đoán phân biệt phản vệ bao gồm hen kịch phát, tràn khí màng phổi, nhồi máu cơ tim, nghẽn mạch phổi, thiếu esterase C1, bệnh tế bào mast và rối loạn tế bào mast vô tính.
XỬ LÝ TỨC THỜI
Xử lý tức thời phản vệ là ngừng các tác nhân nghi ngờ, bảo vệ đường thở, tăng lưu thông oxy, và tiêm/truyền adrenaline liều phù hợp với giám sát huyết động chặt chẽ.
Hiệu ứng chủ vận α1 của adrenaline gây ra co mạch, làm giảm phù nề niêm mạc và tụt huyết áp. Hiệu ứng chủ vận β1 của nó làm tăng inotropy của tim trong khi chủ vận β2 làm giảm trung gian giải phóng và tăng giãn phế quản. Adrenalin có hiệu quả nếu phản vệ được nhận biết sớm và liều thuốc đầy đủ, tiêm nhanh chóng. Liều nên được chuẩn độ để đáp ứng lâm sàng (Bảng 2). Có thể tiêm bolus trong tĩnh mạch ban đầu, nhưng nếu bệnh nhân cần tiêm bolus lặp lại, truyền dịch liên tục (0,05-0,4 micrograms kg -1 min-1) nên được tiến hành. Nếu tiếp cận trong tĩnh mạch không thể, adrenalin có thể được tiêm bắp đùi bên trong khi đặt dây truyền lớn trong tĩnh mạch càng nhanh càng tốt. Nếu bệnh nhân bị trụy tim, hồi sức nên tuân theo hướng dẫn cứu hộ nâng cao.

Đáp ứng adrenalin có thể giảm ở bệnh nhân dùng chất chẹn beta, thuốc ức chế men chuyển enzyme ACEi, hoặc những người đang có gây mê bằng phong tỏa cột sống. Mặt khác, tiêm thừa có ghể gây ra loạn nhịp tim, phù phổi cấp và cao huyết áp nguy hiểm. Adrenalin có dải điều trị hẹp và có nhưng hậu quả nghiêm trọng khi dùng thuốc không đủ hoặc quá liều. Vì vậy, adrenalin tiêm tĩnh mạch chỉ nên áp dụng bởi bác sĩ có kinh nghiệm (VD bác sĩ gây mê hoặc bác sĩ hồi sức) và có điều kiện giảm sát liên tục. Đối với phản vệ ngoài phẫu thuật, adrenalin tiêm bắp được khuyến nghị dùng ban đầu.
Các can thiệp khác trong quản lý bệnh nhân phản vệ bao gồm tối ưu tình trạng tim mạch bằng dịch truyền tĩnh mạch hồi sức (bolus lặp lại 20 ml kg -1 dịch truyền tĩnh mạch đến khi có hiệu quả) và đặt bệnh nhân vào tư thế cải thiện tuần hoàn tĩnh mạch.
Sugammadex, một chất đối kháng với chẹn thần kinh cơ gây ra bởi rocuronium và vecuronium, có thể đảo ngược phản vệ, tuy nhiên, vẫn đang được nghiên cứu.
Nếu tình trạng của bệnh nhân không cải thiện với can thiệp đầu tiên kể trên, các phương pháp chẩn đoán phân biệt khác nên được xem xét. Tụt huyết áp kháng thuốc tiếp diễn có thể được quản lý bằng thuốc tiêm co mạch khác chẳng hạn noradrenalin, metaraminol và vasopressin. Ở bệnh nhân dùng thuốc chẹn beta, glucagon có thể được đưa chỉ định để đảo ngược tác dụng của thuốc chẹn beta nhằm cải thiện tụt huyết áp. Co thắt phế quản kháng thuốc có thể được chữa bằng salbutamol truyền tĩnh mạch.
KIỂM SOÁT SAU PHẢN VỆ
Sau khi hồi sức cho bệnh nhân các bác sỹ có thể xem xét đến sử dụng steroids và kháng histamin. Tuy nhiên, cả hai loại thuốc này đều có tác dụng chậm hơn và chưa có hiệu quả về mặt lâm sàng. Steroid (dexamethasone 0.1-0.4mg/kg hoặc hydrocortisone 2-4mg/kg) có thể hiệu quả với phản vệ hai pha. Kháng histamin tiêm tĩnh mạnh có thể gây ra nhiều bất lợi hơn bao gồm các nguy cơ như tụt huyết áp nếu như tiêm quá nhanh và tổn thương mô nếu như thuốc thoát mạch. Thuốc kháng histamin đường uống có tác dụng tốt hơn và có thể có hiệu quả trong phản vệ cấp độ 1. Sự kết hợp giữa kháng thụ thể H1 và H2 ( ví dụ như diphenhydramine với ranitidine) có thể có hiệu quả cao hơn chỉ dùng kháng thụ thể H1 trong điều trị các tổn thương da trong phản vệ.
Khi phản vệ xảy ra trong phẫu thuật, cần kết thúc phẫu thuật nhanh nhất có thể được. Công việc hậu phẫu cần có sự chăm sóc đặc biệt bởi vì tình trạng sốc có thể trở lại sau 32 tiếng đó gọi là sốc phản vệ hai pha, tỷ lệ lên tới 20%. Nếu có đáp ứng điều trị tốt thì cũng cần theo dõi cẩn thận ít nhất từ 6-8 giờ nếu như bệnh nhân có dấu hiệu của đường hô hấp, và không dưới 12 -24 giờ nếu như bệnh nhân có dầu hiệu trụy tim mạch. Các phản ứng hai pha nghiêm trọng còn chưa rõ ràng vì chưa có sự nhất quán giữa các nghiên cứu. Một số giả thuyết về phản ứng hai pha bao gồm sự điều trị chưa đầy đủ ban đầu, giải phóng các tế bào miễn dịch ở pha sau, sự chậm trễ trong việc (thực bào) hấp thụ kháng nguyên từ đường tiêu hóa cho đến hệ thống tuần hoàn và kích hoạt con đường giải phóng chất trung gian hóa học thứ cấp.
Kiểm tra sự tương tác như khí máu động mạch, chức năng thận và gan cũng cần xem xét để phát hiện ra việc giảm thể tích tuần hoàn ở các tạng. Nồng độ tryptase trong huyết thanh có thể giúp hỗ trợ chẩn đoán. Tryptase có thể được tìm thấy trong tế bào mast dưới hai dạng alpha protryptase và beta tryptase. Trong huyết thanh alpha protryptase có thể thấy trong những tình trạng bênh thông thường còn beta trytase có trong các hạt của tế bào mast khi dị ứng. Tổng lượng tryptase trong huyết tương đo được bao gồm cả hai loại trên và lượng chất này có thể tăng lên khi phản vệ xảy ra. Nồng độ đạt đỉnh sẽ xảy ra trong vòng từ 15-120 phút sau khi xuất hiện sốc phản vệ rồi giảm dần về bình thường trong vòng 24 giờ. Do chưa xác định được thời gian tuyệt đối trong việc xác định nồng độ đạt đỉnh nên cần lấy máu hai lần để được định lượng tryptase, lần thứ nhất là trong vòng 60 phút của phản vệ và lần thứ hai là sau 24 giờ. Phản vệ có thể đã xảy ra nếu như mẫu thứ nhất có nồng độ cao hơn mẫu thứ hai. Nếu lượng tryptase vẫn tăng sau 24 giờ thì có khả năng là pha sau của dạng sốc phản vệ hai pha hoặc bệnh mastocytosis tiền ẩm hoặc rối lọan dòng tế bào mast vô tính.
Tuy nhiên nồng độ tryptase không phải là dấu hiệu đặc hiệu của phản vệ, nó có thể liên quan đến các tình trạng bệnh khác như nhồi máu cơ tim, thuyên tắc ối, chấn thương. Tryptase cũng có thể không xuất hiện trong các trường hợp bệnh nhân mắc sốc phản vệ có chất trung gian từ tế bào bạch cầu ưa base hoặc không phải IgE. Trong một nghiên cứu về lượng tryptase của bệnh nhân sốc không do phản vệ do với bệnh nhân được chẩn đoán là sốc phản vệ mức độ 3 và 4, giá trị dự đoán dương tính của lượng tryptase của bệnh nhân sốc phản vệ là 99,7% và giá trị âm tính là 27,9%. Nồng độ tryptase có thể chỉ hỗ trợ việc chẩn đoán phản vệ trong bối cảnh lâm sàng cụ thể. (xuất hiện ngay trong giai đoạn sớm của sốc phản vệ khi các triệu chứng rên da xuất hiện.).
Một test khác cũng dùng để hỗ trợ chẩn đoán đó là nồng độ histamin cũng tăng lên. Tuy nhiên test này cũng không đặc hiệu vì thời gian bán thải của histamin trong huyết thanh là rất ngắn tầm 15-20 phút, và cũng khó có thể bắt đúng được thời gian nó tăng lên trong máu. Định lượng histamin trong nước tiểu trong 24 giờ có thể đặc hiệu hơn và dễ làm hơn.
DỰ PHÒNG PHẢN VỆ
Một khía cạnh quan trọng trong việc phòng chống phản vệ trong tương lai là xác định các tác nhân có thể gây dị ứng. Bệnh nhân nên được chuyển đến một bác sỹ chuyên khoa miễn dịch hoặc một trung tâm chuyên về kiểm tra dị ứng. Các bài kiểm tra da (test lẩy da, test nội bì), đo nồng độ IgE gây dị ứng cụ thể trong huyết thanh hoặc test tăng liều có thể được thực hiện để xác định các tác nhân có thể gây dị ứng. Xét nghiệm da có thể được thực hiện để xác định (rất) nhiều tác nhân gây dị ứng phổ biến, bao gồm các chất chẹn thần kinh cơ, thuốc gây mê truyền qua tĩnh mạch và thuốc gây tê cục bộ, kháng sinh, latex, chlorhexidine, các chất keo và thuốc nhuộm màu xanh. Các test da thường ít hữu ích trong việc chẩn đoán dị ứng với opioid, thuốc chống viêm không steroid, và paracetamol. Trong những trường hợp này, có thể cần sử dụng test theo đường uống.
Test da nên được thực hiện 3-4 tuần sau đợt phản vệ ban đầu để hạn chế tối đa bất kỳ phản ứng âm tính giả nào có thể xảy ra do sự thiếu hụt histamine. Nếu các xét nghiệm lẩy da là âm tính nhưng bệnh nhân bị nghi ngờ là có phản ứng dị ứng nghiêm trọng với một loại thuốc cụ thể nào đó thì một test nội bì hoặc test định lượng IgE đặc hiệu có thể được tiến hành để xác định tình trạng này. Tuy nhiên, mẫn cảm nhưng không có triệu chứng cũng thường gặp. Kết quả test da dương tính hoặc lượng IgE đặc hiệu cao chỉ có thể cho thấy rằng bệnh nhân là nhạy cảm đối với loại thuốc đó nhưng không xác định được rằng nó là nguyên nhân gây ra phản vệ. Việc diễn dịch kết quả dị ứng nên có sự trao đổi/tham vấn với các bác sĩ chuyên về miễn dịch dị ứng. Các cân nhắc quan trọng trong trường hợp này bao gồm mối tương quan tạm thời giữa việc dùng thuốc và hiện tượng phản vệ, mức độ nghiêm trọng cũng như biểu hiện lâm sàng của các đợt phản vệ và đáp ứng của người bệnh với điều trị.
Test dị ứng nên được thực hiện với tất cả các bệnh nhân có nguy cơ cao trước bất kỳ một thủ thuật gây mê nào. Bệnh nhân có nguy cơ cao bao gồm những người có tiền sử phản vệ trong phẫu thuật, bị dị ứng với các loại thuốc có khả năng được sử dụng trong gây mê, trẻ em đã trải qua nhiều thủ thuật can thiệp (phẫu thuật đặc biệt đối với tật nứt đốt sống hoặc thoát vị tủy – màng tủy), và bệnh nhân bị dị ứng với latex hoặc dị ứng với trái cây lạ. Không cần phải làm thường quy cho các bệnh nhân Không có nguy cơ.
Sau khi phản vệ xảy ra, các chuyên gia gây mê nên đảm bảo ghi chép tài liệu rõ ràng của vụ việc, các tác nhân nghi ngờ gây dị ứng, các thuốc đã tiêm, và những tác động của việc điều trị. Các cảnh báo dị ứng nên được cập nhật trên tất cả các hồ sơ bệnh nhân. Các chuyên gia gây mê cũng cần phải giới thiệu bệnh nhân đến các chuyên gia miễn dịch để xét nghiệm thêm và khám theo dõi để tư vấn về gây mê trong tương lai. Giáo dục bệnh nhân về nguyên nhân, triệu chứng cũng là điều quan trọng để ngăn ngừa phản vệ tái phát.
Bên cạnh việc tránh các loại thuốc có kết quả dương tính với phản ứng quá mẫn, những cách khác để ngăn ngừa phản vệ xảy ra với những bệnh nhân có nguy cơ cao khi phẫu thuật đang tiếp tục được nghiên cứu. Những biện pháp này bao gồm sử dụng glucocorticoid hoặc thuốc kháng histamine trước với các thủ thuật được coi là có nguy cơ phản vệ, ví dụ thủ tục chẩn đoán liên quan đến việc sử dụng iot cản quang, trị liệu bằng huyết thanh chứa nọc độc, miễn dịch trị liệu và trị liệu bằng kháng thể kháng IgE. Tuy nhiên, đã có vài thử nghiệm ngẫu nhiên có đối chứng được tiến hành, và cho thấy không có bằng chứng mạnh mẽ cho thấy việc tiêm thuốc chống dị ứng từ trước có thể làm giảm nguy cơ sốc phản vệ đe dọa tính mạng. Bằng chứng ủng hộ cho việc sử dụng các thuốc kháng histamine hoặc steroid từ trước ở bệnh nhân mắc bệnh tế bào mast hiện chưa rõ ràng. Lo lắng gây kích hoạt sự mất hạt của tế bào mast ở bệnh tế bào mast có thể được cải thiện bằng cách dùng một thuốc nhóm thuốc an thần benzodiazepine từ trước.
Sự lựa chọn sử dụng thuốc trong gây mê được định hướng bởi các kết quả của các xét nghiệm dị ứng và các dấu hiệu lâm sàng đối với các loại thuốc. Nếu không có loại thuốc nào thay thế an toàn nào có sẵn, bệnh nhân có thể cần phải trải qua quá trình giảm mẫn cảm với các loại thuốc đã gây dị ứng trước khi tiến hành thủ thuật. Giảm mẫn cảm cần phải được thực hiện bởi các chuyên gia miễn dịch học trong khoa chăm sóc tích cực cùng với đó là sự giám sát bệnh nhân chặt chẽ. Ở những bệnh nhân có tiền sử quá mẫn với các chất chẹn thần kinh cơ, các kỹ thuật gây tê cục bộ hoặc gây tê toàn thân nên được sử dụng nếu có thể. Nếu cần phải gây mê và đặt nội khí quản, các chất chặn thần kinh cơ nên tránh sử dụng và nên được thay thế bằng opioid được sử dụng để tạo thuận lợi cho thủ thuật.
Kết luận
Kiến thức về việc nhận biết, xử lý, phòng chống phản vệ khi phẫu thuật là cần thiết cho tất cả chuyên gia gây mê. Do trong khi gây mê, bệnh nhân sẽ phải tiếp xúc với một lượng lớn các loại thuốc và chất khác nhau nên việc xác định các tác nhân gây phản vệ có thể gặp nhiều khó khăn. Xét nghiệm miễn dịch đóng một vai trò quan trọng nhưng những kết quả xét nghiệm phải được diễn giải một cách thận trọng vì có tỷ lệ dương tính và âm tính giả rất cao. Adrenaline vẫn là can thiệp đầu tay hiệu quả nhất trong việc quản lý phản vệ đến thời điểm hiện nay. Ngày càng có nhiều hiểu biết về sinh lý bệnh học của hiện tượng phản vệ, các nghiên cứu đang được tiến hành để tìm thêm các thuốc xử trí phản vệ trong tương lai.
Biên dịch bởi Viện Y học ứng dụng Việt Nam
và Bs Phan Đình Hiệp – Bác sỹ gia đình tại Australia